编者按:三阴性乳腺癌患者由于缺少治疗靶点,因此当前的治疗手段有限。而对于既往接受过治疗的三阴性乳腺癌患者,治疗方案更是少之又少。本届ASCO大会上,一项研究对放疗、原位溶瘤病毒治疗联合帕博利珠单抗治疗转移性三阴乳腺癌的有效性进行了探索。肿瘤瞭望特邀华中科技大学同济医学院附属协和医院赵艳霞教授对该研究进行了点评。
研究简介
背景:帕博利珠单抗、立体定向放射治疗(SBRT)以及基于病毒载体的基因治疗(比如腺病毒介导的单纯疱疹病毒胸苷激酶表达,ADV/HSV-tk)联合更昔洛韦均显示出抗肿瘤免疫活性。因此,联合这些治疗模式为增强帕博利珠单抗在治疗转移性三阴乳腺癌(mTNBC)中的疗效提供可能。
方法:在这项单臂、开放二期试验中,mTNBC患者接受原位溶瘤病毒ADV/HSV-tk (5x1011vp)瘤内注射,然后对注射的肿瘤部位进行SBRT治疗,随后用帕博利珠单抗维持治疗,直到病情进展或出现无法忍受的毒性。主要终点是临床获益率(根据RECIST1.1版对CR、PR和SD进行评估)。次要终点包括治疗的持续时间(DoT)和安全性。同时检测外周血CYTOF(D1、D7和D38),配对活检组织(D1和D17)进行35个细胞表面标志物组织影像细胞术(IMC)检测,以进行免疫相关分析。
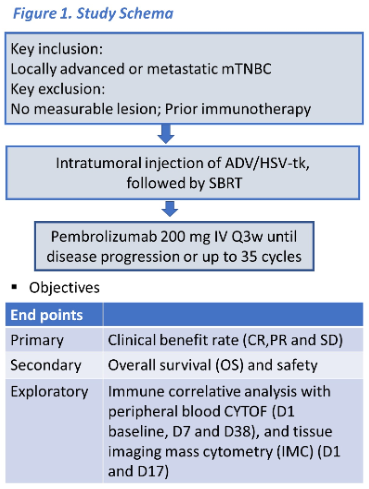
结果:该研究共收入了28位mTNBC患者,18例(64.3%)为PD-L1阴性肿瘤。中位年龄为54岁(34~78岁)。既往化疗中位线数为2(0~6),其中8例(28.6%)接受超过三线化疗,3例(10.7%)有脑转移。6例(21.43%)患者有临床获益,2例CR(7.1%)、1例PR(3.57%)和3例SD(10.7%)。临床获益患者存在持久性,中位DoT为383天(195~1195天)。
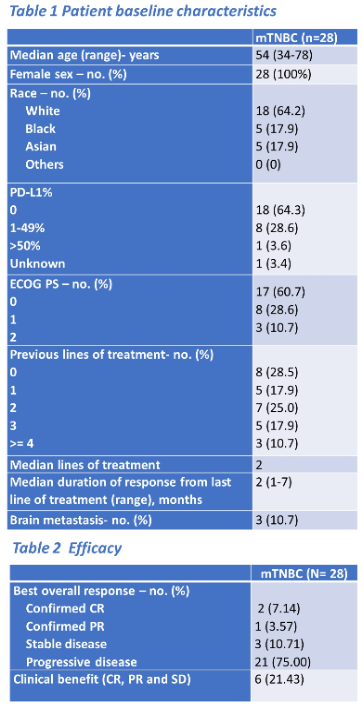

一名CR患者虽因3级肺炎停用了帕博利珠单抗,但在没有全身治疗的情况下维持了疾病稳定39个月。联合治疗总体耐受性良好,9例(32.1%)患者出现3-4级不良事件。治疗前和治疗后的CYTOF分析显示免疫标记物与临床反应显著相关(AUC 0.75,Cohen’s Kappa 0.364)。肿瘤PD-L1表达与反应独立相关(AUC 0.70,Cohen’s Kappa 0.347);PD-L1和免疫生物标记物联合的AUC为0.85。
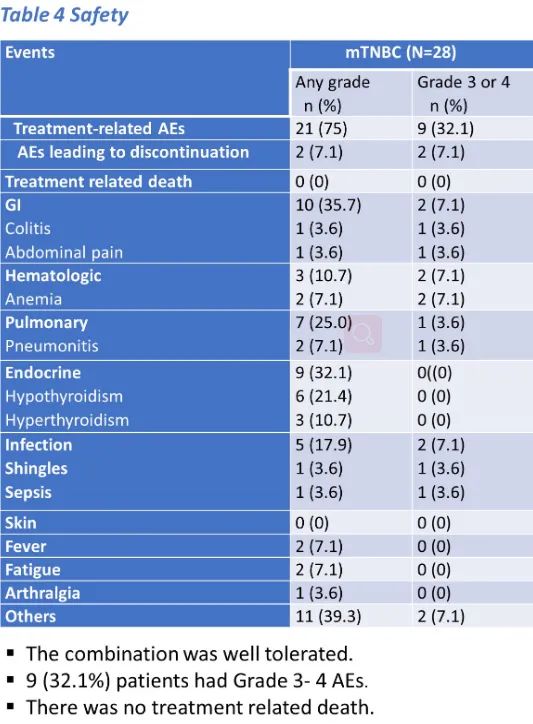
△接受治疗患者的安全性

结论:ADV/HSV-tk基因治疗后进行放疗及帕博利珠单抗治疗是一种对mTNBC患者耐受性良好且很有前途的治疗模式。早期检测到效应和效应记忆CD8T细胞的增加或者非经典单核细胞分别与反应和无反应相关。
三阴性乳腺癌(TNBC)的定义是雌激素(ER)和孕酮(PgR)受体以及人类表皮生长因子受体2(HER2)都缺乏表达,三阴性乳腺癌系统治疗方案的选择非常有限,对内分泌治疗及抗HER2治疗都没有作用,故与预后不良密切有关。然而,TNBC比其他乳腺癌亚型更有可能受益于免疫检查点阻断治疗,因为TNBC有更高的免疫原性,更高的肿瘤浸润淋巴细胞(TILs)富集,以及更高水平的程序性细胞死亡配体1(PD-L1)表达。到目前为止,PD-L1阳性亚组mTNBC似乎可能从免疫检查点抑制剂(ICI)治疗中获益最大,且ICI作为一线治疗时,比作为后线治疗效果更好,目前阿替利珠单抗与白蛋白紫杉醇联合已被批准用于表达PD-L1的局部晚期或转移性TNBC患者[1]。
另外,有文献显示乳腺癌细胞的免疫源性及免疫相关标志物的表达可能也与其放射敏感性相关[2]。发现大多数放射抵抗的肿瘤细胞为基底细胞亚型,且PD-L1阳性率较高。TNBC或HER2亚型乳腺癌患者肿瘤细胞和免疫细胞之间免疫检查点配体受体相互作用显著增加。同时,在TNBC亚型患者中,CTLA-4配体-受体的相互作用亦增加。放射抵抗的乳腺癌细胞表现出高PD-L1表达和高TMB,具有突变的特征。故对于mTNBC患者在局部放射治疗的同时联合免疫检查点抑制剂治疗可能会增加治疗的反应性[2]。
目前基因治疗在临床上运用并不多见,2007年单纯疱疹病毒胸腺苷激酶(HSV-tk)联合更昔洛韦(GCV)基因治疗是被日本政府批准的第一个前列腺癌基因治疗试验[3]。主要纳入的病人为激素治疗后局部复发的前列腺癌患者。实验中将HSV-tk直接注射到前列腺,然后静脉注射GCV14天。一共8名患者均没有观察到明显的不良事件,并检测到血清前列腺特异性抗原(PSA)加倍时间显著延长,从2.9个月延长到6.2个月(P=0.041)。在5例患者(6次注射)中,观察到PSA值明显下降[3]。另外,也有文献报道ADV/HSV-tk/GCV基因治疗用于治疗复发难治性胶质母细胞瘤患者,11例患者中,有10例在诊断后存活超过52周,平均生存时间为112.3周,有一名患者在确诊248周后还存活。再次表明ADV/HSV-tk/GCV基因治疗的安全性[4]。然而到目前为止,基因治疗亦尚无大型临床研究运用于治疗乳腺癌患者。
而本次ASCO公布的一项临床试验,针对mTNBC患者,在放疗联合帕博利珠单抗免疫治疗的同时,再加入了原位溶瘤病毒基因治疗[5],可以说是首次将基因治疗运用于乳腺癌当中。在安全性方面,联合治疗总体的耐受性良好,9例(32.1%)患者出现3-4级不良事件。总共收入了28位mTNBC患者,其中18例(64.3%)为PD-L1阴性肿瘤。6例(21.43%)患者有临床获益,2例CR(7.1%)、1例PR(3.57%)和3例SD(10.7%)。值得注意的是,在此治疗中获益的患者存在获益的持久性,中位DoT为383天(195~1195天),一名CR患者虽因3级肺炎停用了帕博利珠单抗,但在没有全身治疗的情况下维持了疾病稳定39个月。所以ADV/HSV-tk基因治疗后进行放疗及帕博利珠单抗维持治疗也许是一种对mTNBC患者耐受性良好且很有前途的治疗模式。尤其基因治疗目前在临床中运用并不广泛,还需要进一步的研究及探索其最佳的治疗模式及计量,后续需要更多的临床试验及数据支持基因治疗联合免疫、放疗等其他治疗模式运用于乳腺癌的治疗当中。
1. Dorota Kwapisz. Pembrolizumab and atezolizumab in triple-negative breast cancer. Cancer Immunol Immunother. 2021 Mar;70(3):607-617.2. Bum-Sup Jang, Wonsik Han, In Ah Kim. Tumor mutation burden, immune checkpoint crosstalk and radiosensitivity in single-cell RNA sequencing data of breast cancer. Radiother Oncol. 2020 Jan;142:202-209.3. Yasutomo Nasu, Takashi Saika, Shin Ebara, et al. Suicide gene therapy with adenoviral delivery of HSV-tK gene for patients with local recurrence of prostate cancer after hormonal therapy. Mol Ther. 2007 Apr;15(4):834-40.4. Isabelle M Germano, Jennifer Fable, S Humayun Gultekin, et al. Adenovirus/herpes simplex-thymidine kinase/ganciclovir complex: preliminary results of a phase I trial in patients with recurrent malignant gliomas. J Neurooncol. 2003 Dec;65(3):279-89.5. A phase II trial of stereotactic radiation therapy and in situ oncolytic virus therapy in metastatic triple-negative breast cancer (mTNBC) patients followed by pembrolizumab (STOMP). 2021 ASCO abst 1079.
华中科技大学同济医学院附属协和医院
医学博士,主任医师,副教授,硕士生导师
中国临床肿瘤学会乳腺癌专家委员会委员
中国临床肿瘤学会青年专家委员会常务委员
中国抗癌协会乳腺癌专业委员会青年委员
中国医师协会肿瘤分会乳腺专委会委员
湖北省抗癌协会乳腺癌专业青年委员会副主任委员
临床临床肿瘤学会青年专家委员会副主任委员
湖北省抗癌协会乳腺癌专业委员会委员
华中科技大学同济医学院附属协和医院肿瘤中心 乳腺肿瘤放化疗科
主治医师 医学博士
美国Cedars-Sinai医疗中心博士后
主持完成国家自然科学基金1项
参与完成国家自然科学基金4项
主持在研CSCO临床项目1项
发表SCI论文10余篇





 京公网安备 11010502033352号
京公网安备 11010502033352号